Jak se nám (ne)daří léčit dyslipidemii a proč

Jak se nám (ne)daří léčit dyslipidemii a proč
Úvod
Cílové hodnoty plazmatických lipidů – proměnlivé v čase, nižší s každou verzí doporučených postupů, předmět debat pokaždé, když nové cílové hodnoty spatří světlo světa, pro řadu pacientů nedosažitelné, některými kolegy možná zpochybňované. Přesto cílové hodnoty představují důležité vodítko, které ukazuje, zdali jdou léčebné snahy správným směrem, ke snížení rizika aterotrombotických příhod a (v případě dostatečně dlouhého a intenzivního snažení) i k prodloužení života [1]. O kauzálním propojení koncentrací aterogenních lipoproteinů a jimi neseného cholesterolu s rizikem aterosklerotických kardiovaskulárních onemocnění (ASKVO) nepochybuje snad nikdo. Důkazů v tomto směru máme tolik a z tolika různých úrovní vědeckého poznání, že další nejsou nezbytné. Ostatně nedávno byly shrnuty revizí konsenzu expertů EAS, který velmi přehledně shrnul prof. P. Kraml se spolupracovníky [2,3]. Přesto v běžné praxi nemůžeme být s úrovní dosahování cílových hodnot plazmatických lipidů spokojeni. Podívejme se na data popisující současný stav a pokusme se najít příčiny, proč tomu tak je.
O současné situaci víme
Sledování mapující vzorce hypolipidemické léčby a dosahování cílových hodnot plazmatických lipidů známe řadu, a to nejen v mezinárodních uspořádáních. Připomeňme průzkumy EURASPIRE I-V hodnotící pacienty s ischemickou chorobou srdeční, nebo recentně publikovaná šetření provedená s obdobnou otázkou u praktických lékařů v ČR [4,5]. Mezinárodní srovnání z běžné klinické praxe přinesla studie DaVinci [6]. Ta poprvé dokumentovala situaci po nedávném vstupu nových doporučených postupů do praxe. Šlo o mezinárodní srovnání s jedním z největších zastoupení zemí střední a východní Evropy umožňující posoudit případné trvající rozdíly klinické praxe dle regionu. Se 489 zařazenými pacienty se Česko umístilo na výborném 4. místě v počtu zařazených a všem investigátorům studie patří velký dík za zanechání takto výrazné „české stopy“. Studie DaVinci byla navržena jako observační průřezové šetření. Byla provedena v 18 zemích Evropy, celkem ve 128 centrech. Z nich asi jednu čtvrtinu tvořila zařízení primární péče, většina tedy patřila mezi pracoviště specializovaná (sekundární).
Podařilo se zařadit celkem 5 888 pacientů léčených hypolipidemickou farmakoterapií. Primární a sekundární prevence byla zastoupena rovnoměrně. Základní charakteristika pacientů odpovídala obdobným sledováním. Z 2 888 pacientů s anamnézou ASKVO (sekundární prevence) mělo 41% historii cerebrovaskulární příhody, 37 % zařazených mělo periferní aterosklerózu a 22 % nemocných trpělo ICHS. Nejvíce pacientů z primárně preventivní kohorty (n = 3 000) mělo riziko středně zvýšené (67 %) nebo vysoké (18 %), nízce rizikových bylo 9 % a nejméně zařazených mělo kalkulováno cévní riziko velmi vysoké (3 %). Pro interpretaci výsledků nezapomeňme,
že data byla sbírána od června 2017 do listopadu 2018.
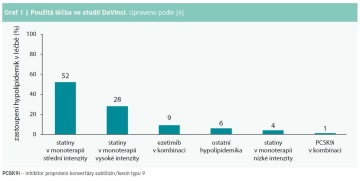
Prvním zajímavým výsledem byl opakovaný motiv použití střední intenzity hypolipidemické léčby u většiny zařazených (52 %). Naproti tomu pokračuje trend nevelkého zastoupení těch, kterým byla indikována vysoce intenzivní léčba statinem (28 %). S ohledem na nízké procento těch, kteří dosáhli cílových hodnot LDL-C pro svou rizikovou kategorii, se jeví jako ne zcela pochopitelné nízké zastoupení ezetimibu v léčbě, který užívalo ani ne 10 % ze zařazených. Na druhou stranu zcela srozumitelné je minimální zastoupení uživatelů inhibitorů PCSK9 – zde připomeňme dobu,
v níž byl sběr dat realizován. Ve většině zemí nebyly inhibitory PCSK9 (PCSK9i) v tomto období hrazeny, a tedy ani používány ve větší míře (graf 1).
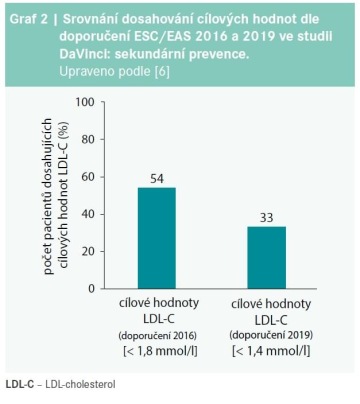
A nyní již k tomu hlavnímu, co si studie DaVinci vytkla za hlavní cíl sledování – dosahování cílových hodnot LDL-cholesterolu. Pohlédneme-li na analýzu pacientů s anamnézou aterotrombotické cévní příhody, vidíme, že cílové hodnoty LDL-C < 1,8 mmol/l dosáhlo přibližně 40 % pacientů. Při hodnocení dosažení léčebného cíle postulovaného doporučeními ve verzi 2019 se dostáváme přibližně na polovinu této hodnoty (graf 2).
Při hledání odpovědi na otázku, proč je situace s dosahováním cílových hodnot plazmatických lipidů již řadu let neuspokojivá a s novými doporučenými cíli se stává vyloženě znepokojivou, najdeme více příčin.
Příčina 1: příliš přísné cílové hodnoty
Výše komentovaná studie DaVinci jasně ukázala, jak se zhoršuje dosahování cílových hodnot jenom díky jejich posunu v nových verzích doporučených postupů. Připomeňme ale, že k těmto změnám dochází při nahromadění nových důkazů. Ty jasně demonstrovaly, že nižší hladiny LDL-C (a dalších aterogenních lipoproteinů) jsou spojeny s dalším poklesem cévního rizika [7]. A nemohly by to ukázat, pakliže by pacienti ve studiích tak nízkých koncentrací skutečně nedosahovali. Jinými slovy, cílové hodnoty vycházejí ze skutečně dosažených cílových hladin lipidů v klinických studiích. Můžeme argumentovat dostupností nejúčinnějších terapií pro širokou klinickou praxi (viz níže), ale obecně jsou léčebné cíle prokazatelně dosažitelné [8,9].
Příčina 2: nedostatečné možnosti hypolipidemické léčby současnosti
V kategoriích vysokého a velmi vysokého rizika poslední doporučené postupy navrhují snížení LDL-C nejméně o 50 %, a navíc redukci pod úroveň 1,8, resp. 1,4 mmol/l [10]. Při znalosti průměrných hladin LDL-C v české populaci (samozřejmě bez hypolipidemické farmakoterapie) prosazení těchto léčebných cílů znamená, že usilujeme o poklesy na úrovní 70–85 % vstupních hodnot [11]. Víme, že odpověď na hypolipidemickou léčbu statiny má relativně výraznou interindividuální variabilitu, ale ani dobrý respondér nebude při maximální dávce nejúčinnějšího statinu mít takový pokles LDL-C. Východiskem potom může být kombinační hypolipidemická léčba. Ale ve výše uvedených šetřeních se ani jeden z popsaných principů nezdá běžnou součástí praxe. Podíl pacientů léčených vysoce intenzivní statinovou terapií mezi těmi, kteří nedosahují cílových hodnot, většinou není ani 40 %. Kombinace s ezetimibem se v grafech krčí na úrovni znamně limitují úhradové podmínky, možnosti „konvenční“ hypolipidemické terapie nejsou v praxi využívány. O adherenci k terapii zejména v kardiovaskulární oblasti distuto problematiku je zcela na místě. Nejlepší léky nemohoulární medicíny patří adherence ke statinům zřejmě k nejhorším [12]. Příčin najdeme celou řadu, ale specificky pro statiny platí, že mají „negativní mediální obraz“. S trochou nadsázky můžeme s politováním konstatovat, že nejen mezi laickou veřejností. Přitom „statiny (téměř) nic špatného neudělaly“. Bezpečnostní profil statinů považujeme za velmi dobrý, nežádoucí účinky se objevují většinou u < 10 % uživatelů. Ireverzibilní poškození vlivem jejich užívání je extrémně vzácné.
Přesto pravidlo mediální atraktivity platí i v této odborné diskusi: negativní zprávy dostávají mnohem více prostoru a pozornosti. Odborné prameny se snaží tyto zprávy uvádět na pravou míru a konsenzus expertů EAS toto téma podrobně (a férově) rozebírá [13]. Přesto se statiny opakovaně stávají terčem cílených útoků, které mají fatální důsledky. Pacienti je přestávají užívat a máme jasnou dokumentaci dopadu nonadherentního jednání na výskyt aterotrombotických příhod i celkovou mortalitu [14]. Posílení důvěry v hypolipidemickou farmakoterapii se jeví jako jedna z priorit k posílení adherence pacientů k těmto léčivům. Jednotnost zdravotnických profesionálů v tomto názoru je důležitým prostředkem k dosažení tohoto cíle. Zásadně odlišujme diskusi mezi odborníky a zpochybňování významu hypolipidemické léčby před pacientem – k tomu bychom se neměli uchylovat nikdy.
Příčina 4: nespolupráce lékařů/inercie
Kromě pacientské nonadherence ovlivňuje výsledek léčby jistě i chování lékaře. Proto v poslední době skloňujeme „lékařskou netečnost“, tedy absenci aktivity (úpravy léčby, zahájení nové, vynechání terapie) v okamžiku, kdy je to vhodné/nutné. Je třeba odlišit od rozumné a správné nečinnosti (např. vyčkání dosažení terapeutického efektu beze změny léčby, respektování pacientova přání) a terapeutické inercie, která pacienta poškozuje [15]. Minimální využití vysoké intenzity léčby statiny a praktická absence kombinační hypolipidemické léčby, jak rozebereme níže, může sloužit jako nepřímý důkaz poměrně široce rozšířeného problému inercie v oblasti hypolipidemické terapie. Podobně můžeme za „vnější projev“ inercie považovat nízké využití léčby PCSK9i, pro niž mají všechna etablovaná centra nadále volnou kapacitu a čekají na referované vhodné pacienty. I v případě inercie známe řadu příčin objektivně dokumentovaných studiemi. Zkušenost, znalosti a neznalosti doporučených postupů, ekonomické regulace, absence incentivů a motivace, nedostatek času, nepřehledné kompetence, to je jenom malý výčet důvodů tohoto stavu [16].
Příčina 5: nedostatečné využití kombinací hypolipidemik
Speciální podmnožinu terapeutické inercie tvoří nevyužívání kombinační hypolipidemické léčby. Přitom dosažení cílů postulovaných doporučenými postupy v roce 2019 opravdu vyžaduje nejen využití vysoce intenzivní statinové léčby, ale ve většině případů také kombinací hypolipidemik včetně indikace PCSK9i. S ohledem na studii DaVinci dokumentovanou trvající „neochotou“ k použití kombinací s ezetimibem
i v době, kdy padly ekonomické důvody jeho nízké penetrace do klinické praxe, se můžeme domnívat, že kombinace hypolipidemik nadále nepovažuje většina lékařů za běžnou strategii. Důvodů bude opět více a můžeme jenom spekulovat, který je vedoucí (ekonomické důvody,
obavy z kombinací a jejich nežádoucích účinků, snaha omezovat „tabletovou nálož“, absence přesvědčivých klinických studií pro různé kombinační hypolipidemické režimy). Ačkoli studie na otázku, proč se kombinace lipidy modifikujících léčiv používají málo, odpověď většinou nehledaly, ukázaly jasně, že ať jsou důvody „váhavosti“ indikace hypolipidemických kombinací jakékoli, budeme muset tuto praxi změnit. Jinak zůstanou naši pacienti od cílových hodnot plazmatických lipidů nadále příliš daleko a možnost zlepšení jejich prognózy zůstane nadále nevyužita.
Jak to vyřešíme?
Především se musíme snažit posunout vnímání léčebných cílů v managementu dyslipidemie z roviny nedosažitelných a zbytečně ambiciózních tam, kam patří: tedy do kategorie užiteč- ných ukazatelů správné léčby a markerů zlepšení prognózy pacienta. A využívat všech možností léčby bez zbytečných odkladů. Nakonec jeden z dalších principů hypolipidemické léčby, který nám přinesly poslední poznatky, rozšiřuje známé „čím níže (s LDL-cholesterolem), tím lépe“ o faktor času – čím dříve (dosáhneme snížení LDL-C), tím lépe. Rychlá titrace terapie statinem k maximální tolerované dávce a navazující posílení terapie o ezetimib se stalo součástí doporučení – u pacientů v kontextu akutního koronárního syndromu bychom jednotlivé kroky tohoto postupy neměli oddělovat periodou delší než 4–6 týdnů [17]. Ve stejném intervalu má být pacien- tův stav zhodnocen a nejsou-li dosaženy cílové hodnoty, je doporučeno přidat PCSK9i. Připomeňme, že PCSK9i v kombinaci s dalšími hypolipidemiky přivádějí k cílovým hodnotám velkou většinu léčených, a to i v kohortách pacientů s familiární hypercholesterolemií (FH), kteří k jejich dosažení často potřebují poklesy o více než 90 % vstupních koncentrací [18]. Přidání PCSK9i v praxi modifikuje úhradový mechanizmus. V Česku jsou PCSK9i plně hrazeny z prostředků zdravotního pojištění, ovšem pouze při indikaci v centru ustanoveném pro tuto léčbu a přesně definovaným pacientům. V zásadě tak PCSK9i používáme u pacientů s FH a u nemocných s anamnézou aterotrombotické příhody (kategorizovaných v podmínkách úhrady jako sekundární prevence). Navíc musí být splněna podmínka výrazné přetrvávající hypercholesterolemie při zavedené léčbě statinem nebo kombinací statinu a ezetimibu. A právě v limitech LDL-C rozhod- ných pro přiznání úhrady PCSK9i došlo v poslední době k významnému posunu. V kategorii FH aktuálně můžeme indikovat PCSK9i, je-li LDL-C > 3,1 mmol/l (dříve > 4,0 mmol/l, tedy snížení o 25 %).
U pacientů v sekundární prevenci byl limit pro přiznání úhrady snížen až na 2, 5 mmol/l z původní hodnoty 3,0 mmol/l (pokles o 17 %). První
se změny „dočkal“ alirokumab, ale je pozitivní, že od 1. února 2021 se opět úhradové podmínky obou zástupců třídy PCSK9i sjednocují a stejné podmínky získává i evolokumab.
Změny limitů LDL-C pro použití PCSK9i: další šance pro další pacienty
Změna úhradových podmínek PCSK9i je významná z více hledisek. Samozřejmě nabízí možnost dalším pacientům, aby se k léčbě kvalifikovali
a dosáhli tak účinné kontroly LDL-C (a tedy cílové hodnoty). Znamená to, že se budeme muset znovu zamyslet, kteří námi sledovaní pacienti to jsou a zapátrat i mezi takovými, kterým jsme zatím léčbu nenabízeli, protože jejich dyslipidemie byla „příliš dobře“ kontrolována. Posunem úhradových limitů se může skupina „kvalifikovaných pro úhradu“ zdvojnásobit jak u nemocných s FH, tak u kohorty indikovaných v kontextu sekundární prevence. Počátek roku 2021 tedy kromě skličujících epidemiologických informací přináší i pozitivní zprávu. Máme šanci dát dalším pacientům šanci na dosažení cílových hodnot LDL-C. Vezmeme-li v úvahu výše uve- dené koncentrace LDL-C platné pro úhradu nyní a průměrnou hypolipidemickou účinnost PCSK9i na úrovni redukce LDL-C o dalších 50 %, nabízíme pacientům poklesy LDL-C v rozmezí nejméně 1,2–1,5 mmol/l. Takové snížení LDL-C vyústí ve sní- žení rizika koronární příhody o 28–37 %, a to rozhodně není zanedbatelný příspěvek ke zlepšení prognózy našich nemocných [1].
Celý článek v PDF je ke stažení ZDE.
Převzato se svolením redakční rady a vydavatele časopisu.
Poprvé zveřejněno v časopise AtheroReview 2021; 6(1) na ss. 46-49.
How we are (un)successful in the managing of dyslipidemia and why. Centrum preventivní kardiologie, III. interní klinika – klinika endokrinologie a metabolismu 1. LF UK a VFN v Praze
